کاردیومیوپاتی یا بزرگ شدن قلب داز زبان لاتین گرفته شده است و cardiomyopathy شامل سه بخش است:
- «کاردیو» (Cardio) که به معنای قلب است.
- «میو» (Myo) که به معنی عضله است.
- «پاتی» (Pathy) که به معنای بیماری یا آسیب است.
بنابراین، کاردیومیوپاتی به معنای بیماری عضلات قلب است.
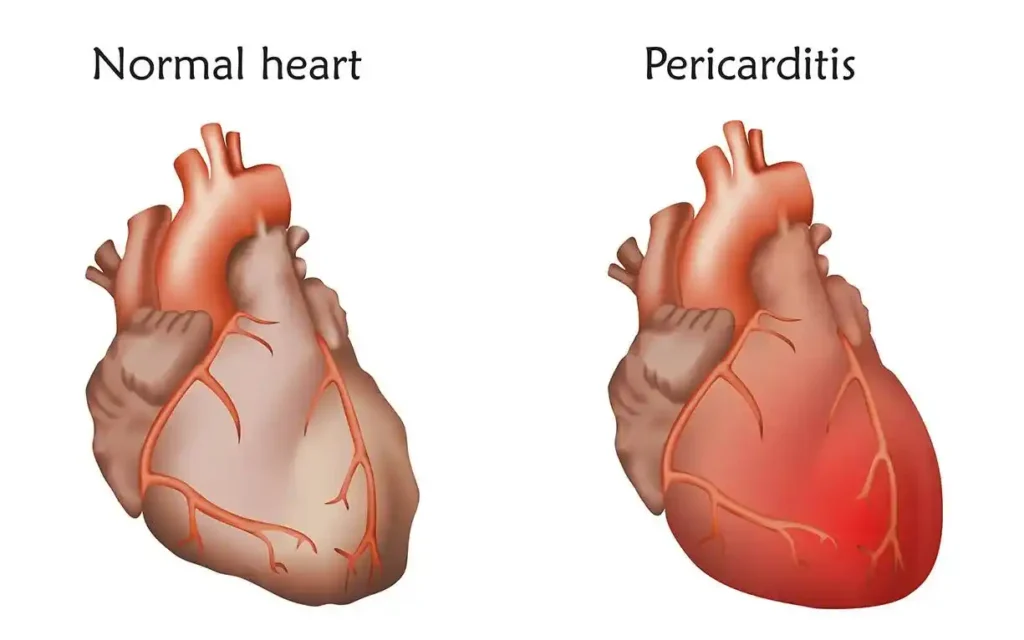
قلب یک عضو عضلانی و پمپاژکننده است که انقباض آن توسط یک سیستم پیچیده هدایتی کنترل میشود. پس از هر انقباض، خون به بخشهای مختلف قلب از طریق دریچهها هدایت میشود. عروق کرونر نیز وظیفه تأمین خون حاوی اکسیژن و مواد غذایی برای عضلات قلب را بر عهده دارند.
آسیب به هر یک از بخشهای مختلف قلب، از جمله انسداد عروق کرونر، تخریب دریچههای قلبی یا اختلال در سیستم هدایتی قلب، میتواند منجر به آسیب به عضلات قلب شود. به عنوان مثال، در سکته قلبی، انسداد عروق قلبی موجب کاهش خونرسانی به عضلات قلب شده و باعث تخریب عضله قلبی میشود.
با این حال، کاردیومیوپاتی به بیماریهایی اطلاق میشود که مستقیماً به خود عضلات قلب مربوط میشود. این بیماریها معمولاً از اختلال در عملکرد عضلات قلبی نشأت میگیرند و میتوانند به دلیل مشکلات ژنتیکی یا اکتسابی موجب شوند که عضلات قلب نتوانند عملکرد طبیعی خود را حفظ کنند. حتی اگر عروق کرونر، دریچهها و سیستم هدایتی قلب سالم باشند، عضله قلب ممکن است دچار نارسایی یا اختلال شود. با پیشرفت کاردیومیوپاتی، ممکن است آسیب به سایر قسمتهای قلب نیز اتفاق بیفتد.
علت ایجاد کاردیومیوپاتی یا بزرگ شدن قلب
با توجه به تنوع و گستردگی انواع کاردیومیوپاتی، طبیعی است که نتوان علت مشخص و واحدی برای بروز آنها تعیین کرد. با این حال، عواملی که در بسیاری از اختلالات عضلانی قلب مشاهده میشوند، عبارتند از:
ژنتیک و ارث: جهشهای ژنتیکی، چه در زمان تولد و چه در دوران زندگی، از علل اصلی و برجسته بسیاری از کاردیومیوپاتیها هستند. در برخی از انواع کاردیومیوپاتی، مانند کاردیومیوپاتی هیپرتروفیک (HCM)، نقش ژنتیک نسبت به سایر عوامل بیشتر است. در مواردی، تغییرات ژنتیکی ممکن است خود به تنهایی باعث بیماری نشوند، اما میتوانند شرایط را برای تاثیرات مضر محیطی و اکتسابی مهیا کنند.
بیماریهای روماتولوژیک: برخی از بیماریهای روماتیسمی و بافت همبند قادرند موجب بروز اختلالات عضلات قلب شوند. برای مثال، آرتریت روماتوئید، لوپوس و اسکلرودرمی میتوانند به ایجاد یا تشدید بیماریهای عضلات قلب منجر شوند.
عفونتها: برخی میکروبها و عوامل عفونی ممکن است به طور مستقیم به عضلات قلب حمله کنند و کاردیومیوپاتی ایجاد کنند یا از طریق واکنشهای ایمنی بدن و تولید آنتیبادیها و سلولهای ایمنی، عضلات قلب را تحت تاثیر قرار دهند. عفونتهایی مانند هپاتیت C، ویروس فلج اطفال، عفونت گلو و مخملک (ویژه در کودکان)، سل و تعدادی از باکتریها و ویروسها میتوانند به این بیماری منجر شوند.
کمبود ویتامینها: کمبود برخی ویتامینها و املاح معدنی مانند ویتامین B1، نیاسین و اسید فولیک میتواند به تشدید کاردیومیوپاتیها کمک کند.
الکل و مصرف مواد: الکل یکی از شناختهشدهترین سموم قلبی است که میتواند منجر به نارسایی و ضعف قلب شود. علاوه بر آن، استفاده از مواد مخدر، به ویژه انواع صنعتی آن مانند آمفتامینها و قرصهای اکس، میتواند به نارسایی و آسیب دایمی قلب منجر گردد.
مقاله پیشنهادی: آشنایی و بررسی دریچه میترال قلب و عملکرد آن
علایم کاردیومیوپاتی یا بزرگ شدن قلب
علائم این بیماری (cardiomyopathy) میتواند طیف وسیعی داشته باشد، از علائم ساده و گذرا مانند احساس تپش قلب یا خستگی در فعالیتهای بدنی، تا وقوع حملات قلبی و ایست قلبی. شدت و نوع کاردیومیوپاتی تأثیر زیادی بر روی علائم دارد و برخی از بیماران با فرمهای خفیف بیماری ممکن است برای سالها بدون علائم باقی بمانند.
علائم شایع کاردیومیوپاتیها عبارتند از:
- احساس تپش قلب
- تنگی نفس
- درد قفسه سینه
- خستگی و ضعف در هنگام فعالیت
- احساس سرگیجه و سبکی سر
- سنکوپ و از دست دادن موقتی هوشیاری
- ایست قلبی و مرگ ناگهانی
انواع کاردیومیوپاتی
آسیب به عضلات قلب انواع مختلفی دارد و به طرق گوناگونی ظاهر میشود. نامگذاری انواع کاردیومیوپاتی بر اساس تغییرات ظاهری در عضله قلب انجام میشود. گروهی از پزشکان و محققان قلب و عروق بهطور منظم و متمرکز به تشخیص و نامگذاری این بیماریها میپردازند. در حال حاضر، انواع شناختهشده کاردیومیوپاتی به شرح زیر هستند:
cardiomyopathy هیپرتروفیک HCM
در این نوع بیماری، عضلات قلب به طور غیرطبیعی و قارچگونه شروع به رشد میکنند و ضخامت دیواره قلب تا چند برابر حالت طبیعی افزایش مییابد. متأسفانه، با وجود حجم زیاد عضله قلبی، این عضله قادر به فعالیت و انقباض مؤثر نیست و به دلیل کاهش اندازه حفرههای داخلی قلب، علائم نارسایی قلبی و درد در قفسه سینه بروز میکند.
این نوع کاردیومیوپاتی دارای زمینهای خالص ژنتیکی است و عوامل محیطی یا اکتسابی در ایجاد آن نقشی ندارند. علائم بیماری معمولاً از دوران کودکی و نوجوانی آغاز شده و به تدریج تا سنین جوانی و بلوغ به اوج خود میرسد. با این حال، بسیاری از بیماران ممکن است در طول بیماری هیچگونه علائم یا ناراحتی قلبی را تجربه نکنند و تنها در هنگام بررسیهای پزشکی برای مسائل غیرقلبی یا در نوار قلب مشخص میشود.
بزرگترین خطر ناشی از کاردیومیوپاتی هیپرتروفیک، ایجاد آریتمی قلبی و ایست ناگهانی قلب است که معمولاً کشنده است. این علامت به ویژه در افراد جوان و ورزشکاران حرفهای بسیار حائز اهمیت است، چرا که کاردیومیوپاتی هیپرتروفیک علت اصلی ایست قلبی در این گروهها به شمار میآید.
۱. علائم کاردیومیوپاتی هیپرتروفیک در نوزادان و کودکان
در حالی که بسیاری از کودکان مبتلا به کاردیومیوپاتی هیپرتروفیک (HCM) بدون علامت هستند، برخی از آنها ممکن است پس از فعالیت بدنی علائمی چون سبکی سر، تنگی نفس یا درد قفسه سینه را تجربه کنند. این نوع کاردیومیوپاتی ممکن است با ریتمهای غیرطبیعی قلب همراه باشد که میتواند منجر به سنکوپ (از دست دادن هوشیاری) یا حتی مرگ ناگهانی شود.
۲. علائم کاردیومیوپاتی هیپرتروفیک در بزرگسالان
علائم دیگری که ممکن است در هر زمانی بروز کنند عبارتند از:
- خستگی
- تنگی نفس
- تپش قلب
- آریتمی قلبی
- فشار خون بالا
۳. کاردیومیوپاتی در دوران بارداری
کاردیومیوپاتی هیپرتروفیک (HCM) در زنان باردار ممکن است به طور افزایشی شایع شود. به طور کلی، زنان مبتلا به HCM بارداری را به خوبی تحمل میکنند، اما خطر در زنانی که پیش از بارداری علائم یا زمینههای زمینهای دارند، یا در زنانی که دچار انسداد شدید مجرای خروجی بطن چپ هستند، بیشتر است. قبل از بارداری، زنان مبتلا به HCM باید آزمایشهای لازم را انجام دهند، خطرات را ارزیابی کنند و مشاوره ژنتیکی دریافت کنند.
راه های تشخیص کاردیومیوپاتی هیپرتروفیک یا دیواره قلب ضخیم
پزشکان برآورد میکنند که تنها درصد کمی از افراد مبتلا به کاردیومیوپاتی هیپرتروفیک (HCM) به درستی تشخیص داده میشوند. اغلب این تشخیص بهطور تصادفی انجام میشود، زمانی که بیمار در حال انجام تستهای تصویربرداری برای مشکلات دیگر است و پزشک به طور غیرمنتظرهای ویژگیهای غیرعادی را مشاهده میکند.
برای تشخیص HCM، پزشکان میتوانند از روشهای متنوعی بهره ببرند.
| تشتهای تشخیصی | روش پی بردن به علت ضخیم شدن دیواره قلب |
|---|---|
| اکوکاردیوگرافی | این رایجترین تست تشخیصی برای HCM است. اکو قلب با استفاده از امواج صوتی تصاویری از قلب شما ایجاد میکند. با این روش ضخامت عضله قلب و جریان خون در قلب را بررسی میکنند. پزشک شما با تصاویر حرکت غیرعادیقلب به ضخیم شدن دیواره قلب در اکو پی میبرد. |
| الکتروکاردیوگرام | الکتروکاردیوگرام یا نوار قلب فعالیت الکتریکی قلب و تغییرات نوار قلب در کاردیومیوپاتی شما را اندازهگیری میکند. HCM میتواند نتایج غیرمعمول ایجاد کند. |
| مانیتور هولتر | مانیتور یک الکتروکاردیوگرام قابلحمل است که میتوانید در طول روز از آن استفاده کنید. میتوانید آن را به مدت ۲۴ تا ۴۸ ساعت یا تا ۱ ماه بپوشید. این به پزشک شما اجازه میدهد ببیند ضربان قلب شما در طول فعالیتهای مختلف چگونه تغییر میکند و آیا در معرض خطر مرگ ناگهانی قلبی یا کلفت شدن دیواره قلب هستید یا خیر. |
| امآرآی قلب | MRI قلب از یک میدان مغناطیسی برای تولید تصاویر دقیق از قلب شما استفاده میکند. |
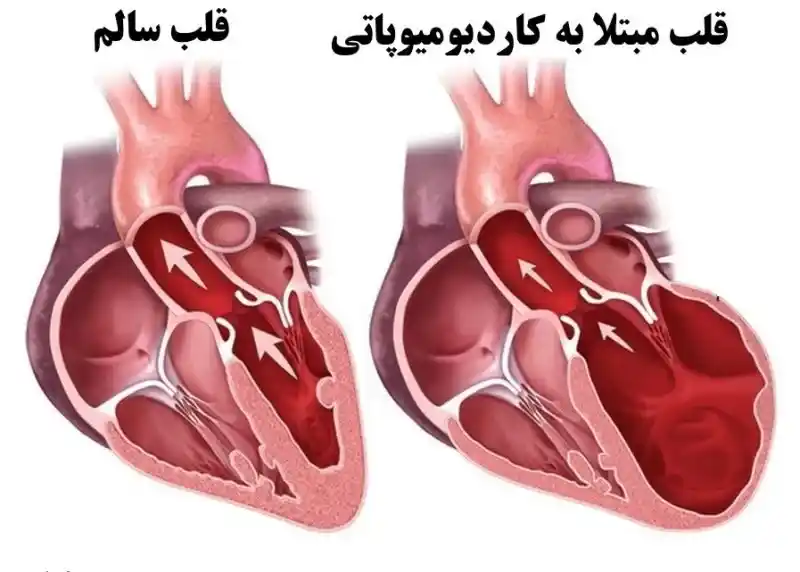
کاردیومیوپاتی دیلاته DCM
در این نوع از کاردیومیوپاتی، عضلات قلب به تدریج ضعیف و شل میشوند. این ضعف باعث میشود که قلب و حفرات آن بزرگتر شوند و به دنبال آن نارسایی و ضعف قلبی بروز یابد. بیماران با علائمی مانند تنگی نفس و ضعف عمومی به پزشک مراجعه میکنند و در معاینات قلبی و اکوکاردیوگرافی، نارسایی و بزرگ شدن غیرطبیعی قلب مشاهده میشود.
دکتر غلامحسین فاتحی از بهترین متخصصین قلب در تهران میباشد. جهت رزرو نوبت آنلاین دکتر فاتحی کلیک کنید.
برخلاف نوع قبلی، این نوع کاردیومیوپاتی معمولاً به علت مسائل و بیماریهای اکتسابی در طول زندگی به وجود میآید و زمینه ژنتیکی و ارثی کمتری دارد.
علل ایجاد کاردیومیوپاتی دیلاته
کاردیومیوپاتی الکلی
الکل و نوشیدنیهای الکلی در صورتی که به مقدار بیش از حد مصرف شوند، قادرند به عضلات و بافت قلب آسیب برسانند و موجب افزایش اندازه و نارسایی مزمن قلب گردند. برای ظهور کاردیومیوپاتی ناشی از الکل، لازم است فرد به مدت حداقل ۵ تا ۱۰ سال و به طور روزانه بیش از نیم لیتر الکل مصرف کند. البته، در افرادی که مستعد نارسایی قلبی هستند، حتی مقادیر کمتر از این میزان نیز میتواند منجر به بیماری شود.
علاوه بر آسیب مستقیم به عضلات قلب، الکل میتواند با کاهش ویتامینهای بدن، به ویژه ویتامین B1، موجب بروز بیماری و نارسایی قلب گردد. همچنین، الکل قادر است بیماریهای قلبی را تشدید کرده و علائم آنها را در افرادی با سابقه بیماری قلبی شدت بخشد. در افرادی که تحت شیمیدرمانی قرار دارند یا از داروهای قلبی استفاده میکنند، مصرف الکل میتواند آسیبهای قلبی ناشی از این داروها را تشدید نماید. به همین دلیل، برای افرادی که دارای بیماری قلبی یا مستعد نارسایی قلبی هستند، توصیه میشود از مصرف الکل خودداری کنند.
کاردیومیوپاتی ناشی از شیمی درمانی
امروزه، با توجه به افزایش شیوع بیماریهای بدخیم، تعداد زیادی از افراد نیازمند شیمیدرمانی یا رادیوتراپی برای درمان سرطان هستند. بسیاری از داروهای شیمیدرمانی ممکن است تأثیرات تضعیفکنندهای بر عضلات قلب داشته باشند و در طول درمان سرطان، باعث بروز نارسایی قلبی و علائم مرتبط با آن شوند.
علاوه بر داروهای شیمیدرمانی، رادیوتراپی و سموم ناشی از خود تومور نیز قادرند اثرات نارسایی قلبی را ایجاد کنند. بنابراین، افرادی که به بیماریهای بدخیم مبتلا هستند، باید از نظر بروز عوارض قلبی ناشی از سرطان، بهویژه قبل از شروع شیمیدرمانی و در حین درمانهای سرطان، تحت نظارت پزشک قلب قرار گیرند.
کاردیومیوپاتی رستریکتیو RCM
در این نوع از بیماریهای عضلانی قلب، دیوارههای حفرات قلب سفت و مقاوم شده اما قدرت انقباض آنها به طور معمول حفظ میشود. این نوع کاردیومیوپاتی ناشی از تجمع مواد فیبری و کلاژن در دیوارههای قلب است، که موجب از دست رفتن قابلیت انعطاف و پذیرش خون توسط قلب میشود. به همین دلیل، حفرات قلب قادر به جای دادن خون کافی در زمان استراحت نمیباشند. به این نوع کاردیومیوپاتی “تحدیدی” یا Restrictive نامیده میشود. این بیماری میتواند باعث پس زدن خون به ریهها شود، که منجر به بروز مکرر تنگی نفس در فعالیتهای روزانه یا در حالت استراحت میگردد.
کاردیومیوپاتی آریتموژن بطن راست
این نوع اختلال عضلانی قلب به بطن راست مرتبط است و به طور خاص بطن راست را تحت تأثیر قرار میدهد، هرچند که با پیشرفت بیماری ممکن است بطن چپ نیز درگیر شود.
در این بیماری، بافت عضلانی بطن راست به وسیله بافت چربی جایگزین میشود. این وضعیت که عمدتاً ریشه ژنتیکی و ارثی دارد، موجب نارسایی و گشاد شدن بطن راست میشود. با پیشرفت بیماری، بافت آسیبدیده بطن راست ممکن است دچار آریتمی و ناپایداری در انقباضات قلبی گردد.
کاردیومیوپاتی آریتموژن بطن راست (Arrhythmogenic RV cardiomyopathy) که به اختصار ARVC نامیده میشود، معمولاً در زنان جوان بروز میکند و علائم آن به تدریج پیشرفت کرده و تشدید میشود. درمان این بیماری نیازمند استفاده از داروهای نارسایی قلبی همراه با نظارت و مدیریت آریتمیهای قلبی است.
کاردیومیوپاتی ناشی از استرس
کاردیومیوپاتی ناشی از استرس، یا آسیب قلبی مرتبط با استرس، اصطلاح جدیدی است که اخیراً معرفی شده است. پیش از این، این بیماری به عنوان سندروم تاکوتسوبو شناخته میشد و شامل نارسایی قلب و تغییرات در نوار قلب مشابه سکته قلبی است که در نتیجه استرسهای شدید روحی رخ میدهد. ابتدا این بیماری در افرادی که تحت استرسهای جسمانی شدید مانند سوختگی یا خونریزی مغزی قرار داشتند، شناخته شد، اما بعداً مشخص شد که انواع مختلف استرسها و اضطرابهای روحی نیز میتوانند به عضلات قلب آسیب رسانده و ریتم طبیعی قلب را مختل کنند.
راه های درمان کاردیومیوپاتی یا بزرگ شدن قلب کدامند؟
درمان کاردیومیوپاتی هیپرتروفیک (HCM) به این وابسته است که آیا مسیر خروج خون از قلب دچار انسداد شده است یا خیر. به عبارت دیگر، نوع عارضه، که میتواند انسدادی یا غیرانسدادی باشد، در تعیین روش درمان تأثیرگذار است. همچنین، وجود یا عدم وجود آریتمیهای قلبی نیز اهمیت دارد. هدف درمان، پیشگیری از بروز علائم و عوارض است و شامل موارد زیر میشود: شناسایی و بررسی منظم، تغییر در سبک زندگی، مصرف داروها و انجام اقدامات پزشکی یا جراحی در صورت لزوم.
۱. درمان دارویی هایپرتروفی قلب (داروهای کاردیومیوپاتی)
داروها معمولاً برای مدیریت علائم و پیشگیری از عوارض کاردیومیوپاتی هیپرتروفیک (HCM) به کار میروند. این داروها میتوانند به آرامش عضلات قلب و کاهش درجه انسداد کمک کنند تا عملکرد پمپاژ قلب بهبود یابد. از جمله داروهایی که ممکن است تجویز شوند، مسدودکنندههای بتا و مسدودکنندههای کانال کلسیم هستند. در صورت وجود آریتمی، پزشک ممکن است داروهایی را برای کنترل ضربان قلب یا کاهش وقوع آریتمیها تجویز کند.
ممکن است به شما توصیه شود که از مصرف برخی داروها مانند نیتراتها که میتوانند فشار خون را کاهش دهند، یا دیگوکسین که باعث افزایش نیروی انقباض قلب میشود، پرهیز کنید.
هم علائم انسدادی و هم غیرانسدادی HCM ممکن است با دارو درمان شوند. در صورت بروز نارسایی قلبی، درمان با هدف کنترل وضعیت از طریق داروهای مخصوص نارسایی قلبی و تغییرات در رژیم غذایی صورت میگیرد. پزشک شما بهترین نسخههای درمانی برای وضعیت شما را تعیین خواهد کرد. هیچگاه بدون مشاوره پزشک از داروها استفاده نکنید.
دکتر غلامحسین فاتحی از بهترین متخصصین قلب در تهران میباشد. جهت رزرو نوبت آنلاین دکتر فاتحی کلیک کنید.
۲. روش های جراحی و بیمارستانی برای درمان کاردیومیوپاتی
روشهای درمانی برای کاردیومیوپاتی هیپرتروفیک (HCM) شامل گزینههای زیر است:
- جراحی مایکتومی سپتال: در این روش جراحی، بخشی از دیواره ضخیمشده سپتوم قلب برداشته میشود تا مسیر خروجی خون از بطن چپ به آئورت باز گردد و جریان خون بهتر انجام شود.
- فرسایش اتانول: ابتدا، پزشک قلب با استفاده از کاتتریزاسیون (وارد کردن لولهای به داخل قلب) شریان کرونری کوچک که خون را به سپتوم میرساند، شناسایی میکند. سپس، کاتتر بالونی به داخل شریان وارد شده و باد میشود. ماده حاجب برای تعیین محل دیواره متورم سپتوم که مسیر خون را باریک کرده است، تزریق میشود. الکل به تماس سلولها آسیب میزند و موجب ایجاد حمله قلبی کوچک و کنترل شده میشود. در ماههای آینده، سپتوم به اندازه طبیعی کوچکتر شده و مسیر جریان خون باز میشود.
- دفیبریلاتورهای کاردیوورتر قابل کاشت (ICD): این دستگاهها برای افرادی که در معرض خطر آریتمیهای تهدیدکننده زندگی یا مرگ ناگهانی هستند، توصیه میشود. ICD بهطور مداوم ریتم قلب را نظارت میکند و در صورت شناسایی ضربان قلب بسیار سریع و غیرطبیعی، انرژی الکتریکی به عضله قلب ارسال میکند تا ضربان قلب به حالت طبیعی برگردد.
۳. درمان خانگی ضخیم شدن ماهیچه قلب
برای کنترل ضخامت دیواره قلب، میتوانید از روشهای زیر استفاده کنید:
- رژیم غذایی مناسب: حفظ مصرف کافی آب در رژیم غذایی مهم است، مگر اینکه پزشک محدودیتهای خاصی را توصیه کند (در صورتی که علائم نارسایی قلبی وجود داشته باشد، محدود کردن مایعات و نمک ممکن است ضروری باشد).
- ورزش: اکثر افراد مبتلا به کاردیومیوپاتی میتوانند تمرینات هوازی غیررقابتی را انجام دهند. با این حال، پزشک ممکن است بهطور خاص به شما توصیه کند که بر اساس علائم و شدت بیماری خود، برخی فعالیتها را محدود کنید. بلند کردن وزنههای سنگین معمولاً توصیه نمیشود.
- چکاپ و ویزیتهای منظم: بیماران مبتلا به HCM باید بهطور سالانه ویزیت پیگیری با متخصص قلب خود داشته باشند تا وضعیت بیماری تحت نظارت و بررسی قرار گیرد.
عوارض کاردیومیوپاتی یا بزرگ شدن قلب
طبق گزارش انجمن قلب آمریکا، کاردیومیوپاتی هیپرتروفیک (HCM) یک بیماری مزمن است که ممکن است با گذشت زمان تشدید شود. این وضعیت میتواند به عملکرد ضعیفتر قلب منجر شده و بر کیفیت زندگی تأثیر بگذارد، همچنین میتواند عوارض طولانیمدت و بار مالی و اجتماعی بیشتری را ایجاد کند. افراد مبتلا به HCM ممکن است نیاز به تغییراتی در سبک زندگی خود داشته باشند، از جمله محدود کردن فعالیتهای بدنی، تا با بیماری خود سازگار شوند.
با پیشرفت HCM، ممکن است مشکلات سلامتی دیگری نیز بروز کند. بیماران مبتلا به HCM در معرض خطر بیشتری برای ابتلا به فیبریلاسیون دهلیزی قرار دارند، که میتواند به لخته شدن خون، سکته مغزی و سایر عوارض قلبی منجر شود. همچنین، HCM ممکن است باعث نارسایی قلبی و در موارد نادر، سکته قلبی ناگهانی گردد.
عوارض شایع کاردیومیوپاتی هیپرتروفیک:
- مسدود شدن جریان خون: در بسیاری از بیماران، ضخیم شدن عضله قلب میتواند مسیر خروجی خون از قلب را مسدود کند. این وضعیت ممکن است به تنگی نفس، درد قفسه سینه، سرگیجه و غش منجر شود.
- بیماری دریچه میترال: اگر عضله قلب ضخیم شده، جریان خون خروجی از قلب را مسدود کند، دریچه میترال که بین دهلیز چپ و بطن چپ قرار دارد، ممکن است بهدرستی بسته نشود. در نتیجه، خون ممکن است به سمت دهلیز چپ برگشت کند، که میتواند علائم را تشدید کند.